Apesar de as hemorroidas serem descritas desde os tempos bíblicos, elas continuam a intrigar tanto profissionais de saúde quanto pacientes. São elas uma das condições de saúde mais pesquisadas da internet. Estima-se que a doença hemorroidária atinja cerca de 4% da população, afetando tanto homens quanto mulheres na mesma proporção, mas com uma maior frequência entre 45 e 65 anos.
O que são Hemorroidas?
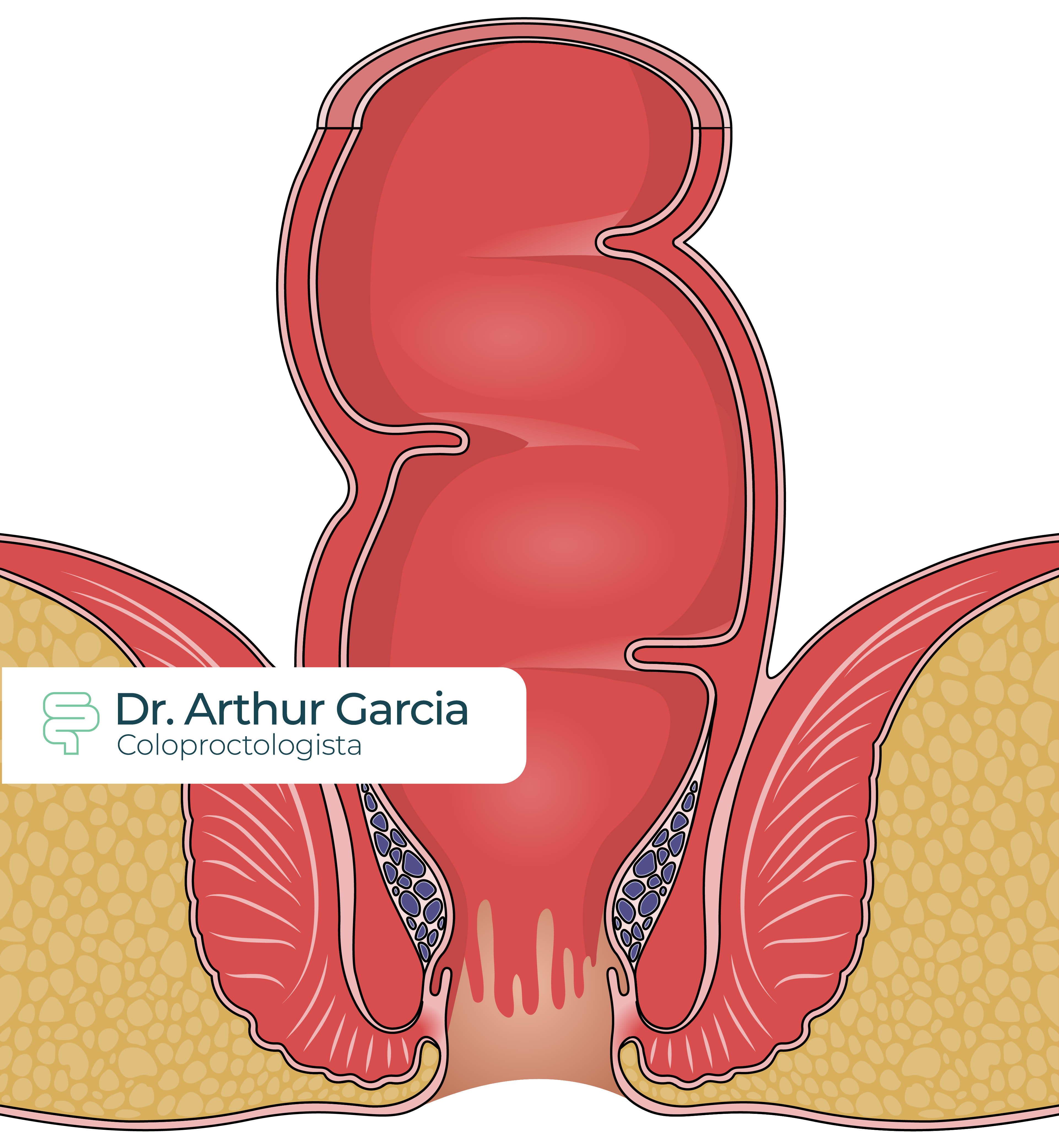
Hemorroidas são estruturas normais da anatomia humana. São estruturas arteriovenosas que ficam embaixo da mucosa do canal anal, que por alguns fatores podem vir a se dilatar e começar a causar sintomas.
São classificadas em internas, externas ou mistas conforme sua localização em relação ao ânus. Devido a serem de tecidos diferentes, as hemorroidas internas não tem sensibilidade à dor, diferente das externas ou mistas.
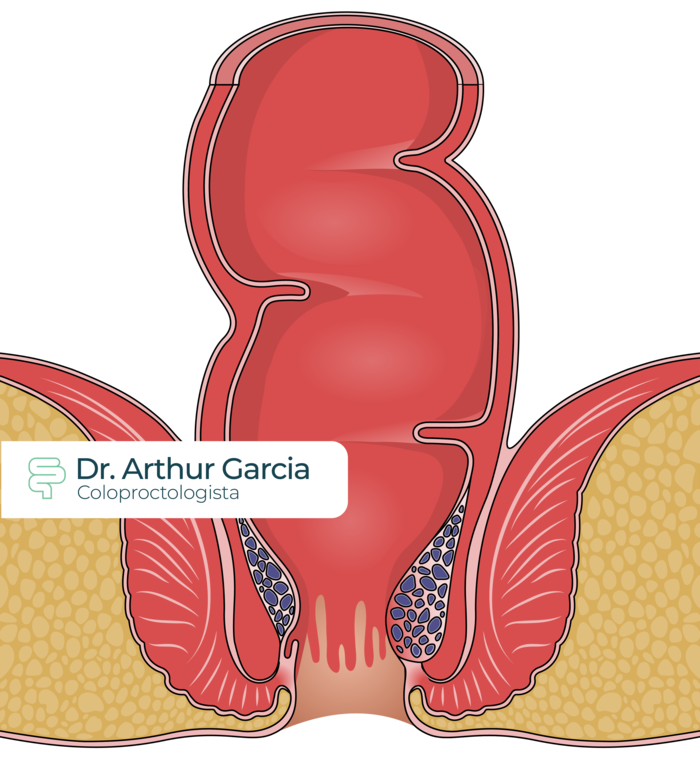
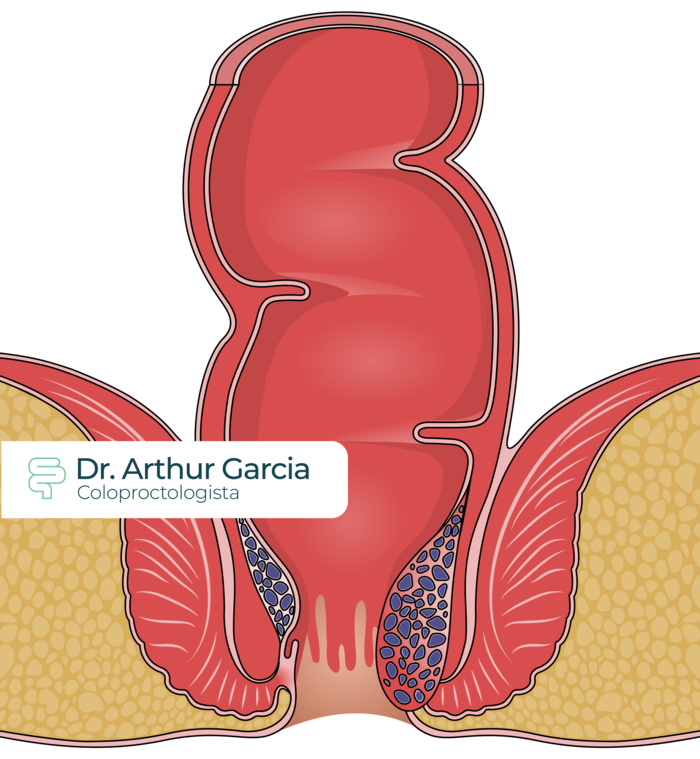
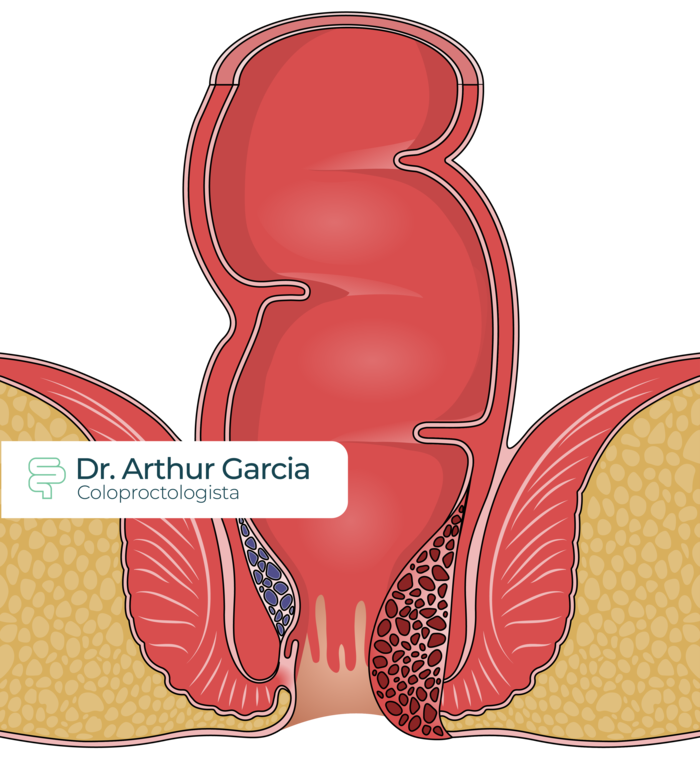
As hemorroidas internas ainda são classificadas em graus, conforme o quanto elas prolapsam:
O que causa a hemorroida?
É causada tipicamente pela realização de esforço na hora da evacuação, normalmente por constipação ou algum distúrbio da musculatura pélvica. Pessoas que fazem muita força também podem estar em risco, como halterofilistas ou pessoas com tosse crônica.
Comparado com uma posição de “agachamento” mais natural, o vaso sanitário ocidental faz as pessoas evacuarem em uma forma não natural e pode contribuir para seu surgimento.
Condições com diminuição do retorno das veias, como as fases finais de uma gestação ou disfunções da musculatura pélvica, podem também contribuir.
Há também fatores genéticos envolvidos, porém ainda pouco compreendidos.
Como são os sintomas das hemorroidas?
Frequentemente, sintomas anorretais são atribuídos incorretamente às hemorroidas, tanto por pacientes como por médicos que não estão acostumados com os sintomas associados e os achados no exame físico. Deve-se ser feita uma avaliação com médico coloproctologista para identificar corretamente a doença e excluir as muitas outras possibilidades diagnósticas destes casos.
Os sintomas mais comuns das hemorroidas internas são sangramento, dor e prolapso.
Classicamente, sangramento indolor às evacuações com prolapso intermitente. O sangramento normalmente é vermelho-vivo e comumente encontrado no papel higiênico, forro, ou mesmo gotejando no vaso sanitário. O grau de prolapso também é variável e pode ser intermitente ou persistente e reduzir espontaneamente, necessitar de ajuda manual ou não ser mais redutível. Outros sintomas incluem sensação de pressão retal, saída de muco e sujeira nas roupas íntimas após as evacuações. Embora possa assustar os pacientes, o sangramento das hemorroidas raramente leva à anemia, mas pode acontecer em casos de perdas maiores e duração mais longa. Dor normalmente não está associada com hemorroidas internas a não ser que estejam prolapsadas ou estranguladas.
Sintomas comuns das hemorroidas externas são coceira, irritação, umidade ao redor do ânus e dificuldade de higiene. Também não causam dor, exceto se tiver trombose hemorroidária. Nesse caso, se forma um nódulo firme, azulado ou arroxeado, no orifício anal. Pode ser tanto indolor quanto extremamente doloroso, podendo ocorrer erosão do coágulo pela pele. A resolução espontânea da trombose normalmente deixa um plicoma (excesso de pele), que pode melhorar com o tempo, mas por vezes não regredir completamente, podendo causar coceira e dificuldade de higiene.
É grave?
Embora hemorroidas sejam a causa mais comum de sangramento às evacuações, outras doenças, como câncer, pólipos, doenças inflamatórias intestinais, colites, doença diverticular e angiodisplasia também podem causar este sintoma.
Pacientes acima de 45 anos ou que tenham mudança nos hábitos intestinais, anemia, perda de peso, ou com história familiar de câncer colorretal devem ser submetidos a colonoscopia.
As hemorroidas por si só não se tornam câncer.
Qual o tratamento para hemorroidas?
A primeira linha de tratamento envolve estratégias simples sem procedimentos. Uma tentativa inicial de tratamento clínico por 4 a 8 semanas é geralmente realizada, com avaliação no consultório após esse período para reavaliação e decisão da necessidade de futuras intervenções.
Tratamento Clínico
Hábitos intestinais
Manter hábitos intestinais que favoreçam um canal anal saudável, minimizando a pressão e esforço evacuatório nas hemorroidas. Deve-se evitar permanecer sentado no vaso sanitário por longos períodos (como ler no vaso ou ficar no celular!). O ato da defecação não deve levar mais do que apenas alguns minutos; se uma tentativa não é produtiva, deve-se levantar e tentar após, quando a vontade retornar. Um banquinho ou apoio para os pés promove uma posição mais natural de “agachamento” e pode ajudar aqueles que fazem muito esforço, ou quem tem constipação por disfunção da musculatura pélvica.
Textura da fezes
Crítico para aliviar os sintomas hemorroidários, o objetivo é que se tenham fezes macias mas que ainda assim sejam formadas. As fibras agem como “esponjas” e evitam que as fezes fiquem muito duras ou moles dependendo da variedade alimentar. Isso pode ser conseguido com suplementação de fibras solúveis, com uma meta de 25-50 gramas por dia.
Comercialmente disponíveis existem o psyllium, metilcelulose e policarbofila cálcica. Mesmo um vegetariano ou alguém que acredita ter uma dieta saudável muitas vezes não atinge essa meta com dieta apenas e pode se beneficiar de suplementação. Fezes duras causam necessidade de fazer esforço e colocam pressão nas hemorroidas, enquanto fezes moles podem ser irritantes, e a defecação frequente pode causar piora dos sintomas. As fibras funcionam melhor quando a ingesta de água é aumentada para pelo menos 1,8L por dia, com necessidades maiores para climas mais quentes ou atividades físicas significativas.
Para alguns pacientes, prebióticos e probióticos podem ajudar a manter uma textura adequada das fezes. Aqueles com constipação crônica podem necessitar de laxantes, assim como aqueles com diarreia crônica podem precisar de anti-diarreicos, mas essas medicações não devem ser usadas de primeira linha na maioria dos casos.
Higiene
A realização de banhos de assento com água morna, em bacia ou banheira, permite o relaxamento da musculatura pélvica, pode facilitar a redução do prolapso e diminuir inchaço. Podem ser realizadas por até 15 minutos em água morna para alívio dos sintomas, sem a necessidade de sal ou outras adições, os quais podem causar irritação.
Medicações tópicas
Pomadas, cremes ou supositórios não tem uma indicação formal de serem utilizados, mas quando se tem alívio dos sintomas, seu uso é aceitável caso não tenham efeitos colaterais.
O uso acima de 7 dias pode causar dermatite e piora dos sintomas, assim como o uso de produtos com corticóides deve ser evitado por mais de 7 dias, pois pode levar ao afinamento da pele.
Medicações orais
Anti-inflamatórios podem aliviar o desconforto e reduzir a inflamação, porém não devem ser utilizados por mais de 5 dias consecutivos pelos efeitos colaterais. Flebotônicos são medicações que agem no retorno do sangue das veias, diminuindo a inflamação, podendo ter benefício em casos de coceira, sangramento, e por vezes no pós-operatório.
E como são os procedimentos?
Ligadura elástica
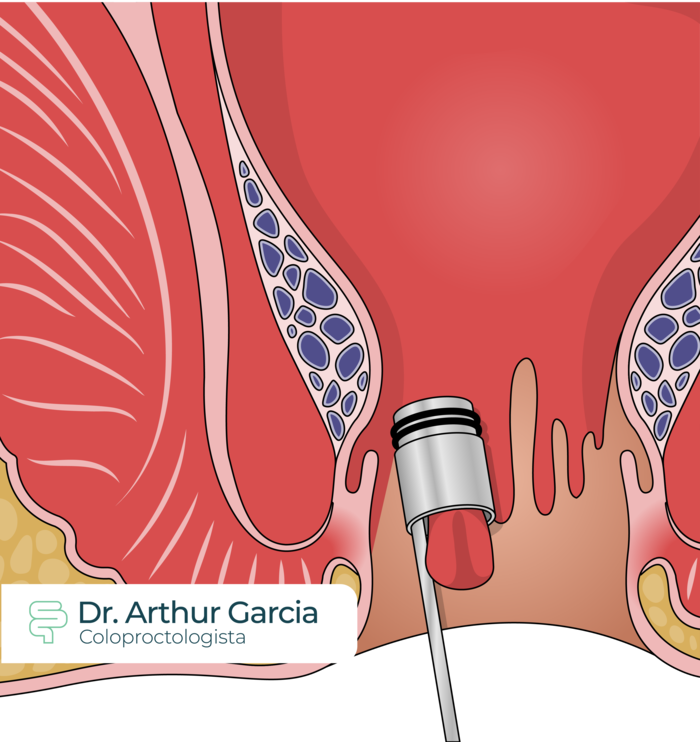
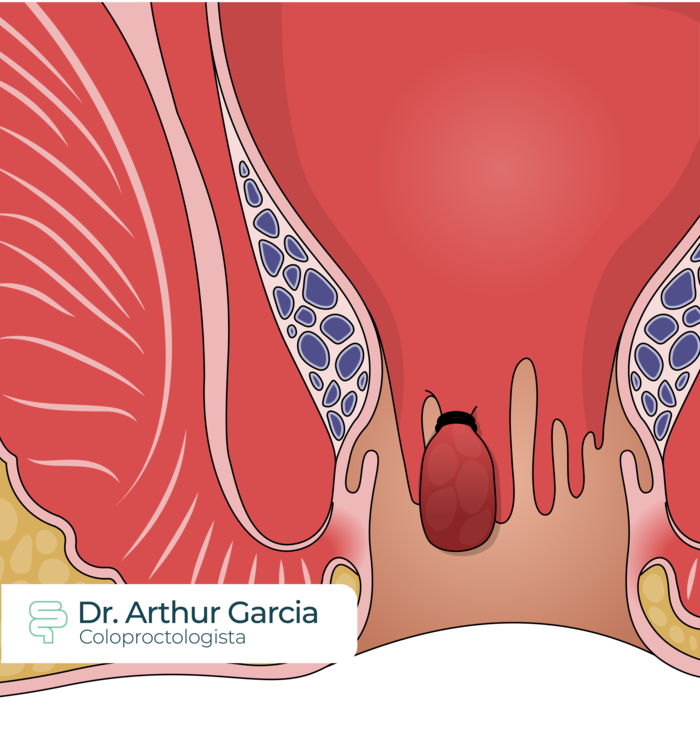
Em casos bem selecionados, pode ser rápida, econômica, efetiva e de baixo risco. Poderá ser indicada para quem tem apenas hemorroidas internas de graus 1, 2 e alguns com grau 3, devido à sensibilidade do canal anal. Os melhores resultados ocorrem quando os pacientes também fazem as medidas conservadoras acima.
Se trata da colocação de um elástico na mucosa redundante da hemorroida interna. Normalmente é um procedimento indolor, podendo o paciente sentir apenas a pressão na hora da colocação da ligadura e nos primeiros 1 a 2 dias. Esse tecido capturado fica sem irrigação sanguínea, e acaba sendo eliminado nas fezes após 5 a 7 dias. É realizado desde a década de 60, sendo realizado através de um anuscópio – o mesmo aparelho utilizado para o exame do canal anal no consultório.
Apesar de ser possível a ligadura de mais de uma hemorroida no mesmo momento, há uma maior chance de sintomas como dor ou retenção urinária quando isso é realizado.
Procedimentos Cirúrgicos
Reservados para aquelas que falharam tratamento clínico e/ou procedimentos ambulatoriais – cerca de 5-10% dos casos – sendo mais efetivas para hemorroidas internas de graus 3 e 4, hemorroidas externas e mistas.
Hemorroidectomia
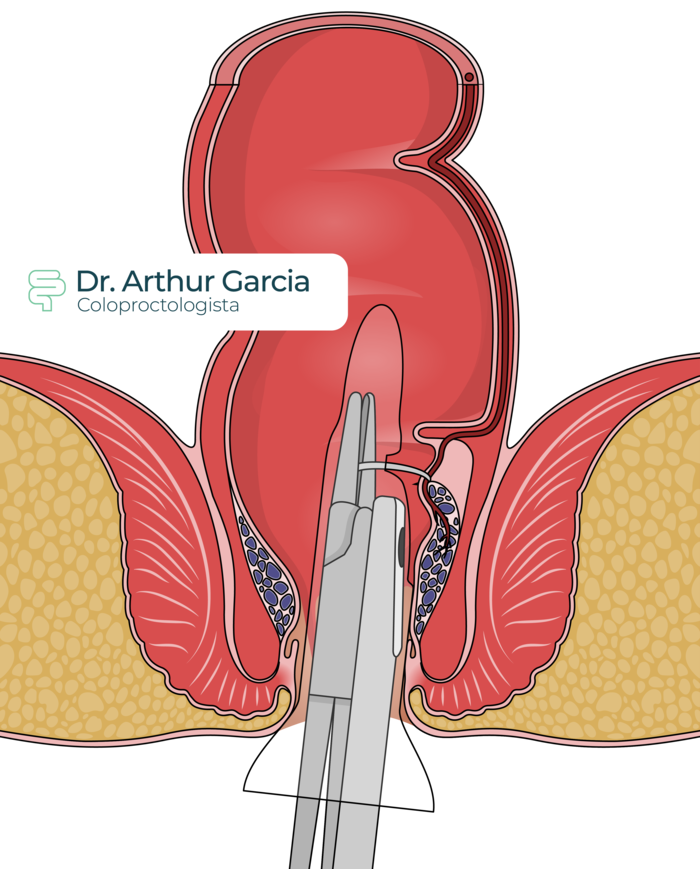
A cirurgia convencional (hemorroidectomia), onde é realizada a excisão do mamilo hemorroidário, tem excelentes resultados, mínimas taxas de recorrência, poucas complicações e se mantém como padrão-ouro no tratamento cirúrgico das hemorroidas.
Pode ser feita de maneira aberta (com a cicatrização ocorrendo de “dentro para fora”) ou de maneira fechada (com a sutura das bordas da ferida ao final da cirurgia), sem diferenças significativas quanto a dor, taxa de infecção ou outras complicações. Como é associada com dor pós-operatória significativa, outras técnicas têm sido desenvolvidas para tentar atingir bons resultados com menor dor. Entre elas: cirurgia grampeada (PPH) e a desarterialização hemorroidária transanal (THD).
Hemorroidopexia Grampeada (PPH)
Técnica que utiliza um grampeador cirúrgico para tratar hemorroidas internas, ressecando uma pequena parte do tecido redundante, interrompendo seu suprimento sanguíneo e realocando os mamilos hemorroidários mais para cima no canal anal. Eficaz para tratar doença que prolapsa, mas não trata doença externa. Tem taxas menores de dor no pós-operatório, mas taxas maiores de reincidência dos sintomas da doença hemorroidária.
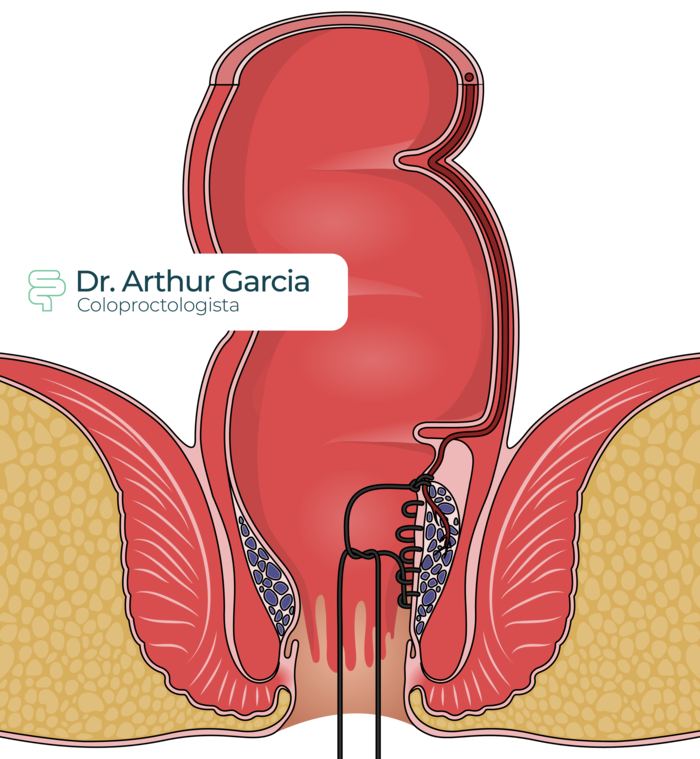
Desarterialização Hemorroidária Transanal (THD)
Utiliza um dispositivo com ultrassom para a identificação da artéria que irriga cada mamilo hemorroidário, permitindo a sua sutura e interrompendo esse fluxo sanguíneo.
Em casos de prolapso, pode ser continuada essa sutura por toda a hemorroida interna, para regressão dos sintomas.
Também tem a vantagem de ter menos dor no pós-operatório, às custas de uma maior taxa de recorrências do que a cirurgia convencional.
Pós-operatório
Tudo começa com um alinhamento de expectativas. Devido à inervação da região anal, é comum ter dor intensa em média por 2 semanas, podendo levar até 30 dias para melhorar em alguns casos. É importante se programar com o trabalho e atividades diárias para conseguir ter os cuidados necessários.
São utilizados analgésicos simples como a dipirona, anti-inflamatórios e analgésicos mais potentes conforme a necessidade. A realização de banhos de assento com água morna pode ajudar a ter um alívio das dores.
Deve-se evitar constipação, tendo os melhores resultados em quem já tinha fezes macias antes da cirurgia. A dieta deve ser rica em fibras e a ingesta de água deve ser adequada conforme seu peso. Os laxantes são frequentemente utilizados para manter as fezes macias, ao mesmo tempo em que não podem ser abusados para não haver diarreia.
Outra possível complicação nas primeiras horas após a cirurgia é a retenção urinária, ocorrendo em até 15% dos pacientes. Devido a anestesia e inflamação perineal, pode haver uma lentidão no retorno do funcionamento da bexiga e, em casos em que há muito desconforto, pode ser necessária a passagem de uma sonda para a saída da urina para aliviar.
Outras complicações são mais raras, como o sangramento no pós-operatório, infecção, incontinência fecal e estenose anal. Busque conversar com o seu médico sobre essas situações antes do procedimento.
O Dr. Arthur Garcia, coloproctologista, oferece avaliação completa do seu caso, esclarecendo todas as dúvidas e indicando o tratamento mais adequada às suas necessidades.
Entre em contato agora e agende sua consulta.
Nossa equipe está pronta para auxiliá-lo em cada etapa do seu tratamento.
Dr. Arthur Garcia – Proctologista em Florianópolis – CRM-SC 22805 / RQE 16403 / 20183


